La inmunidad de grupo: ¿es la solución a todos los problemas pandémicos?

Escuchamos hablar de la inmunidad de grupo como el objetivo a alcanzar. Como el fin de nuestros problemas y de las restricciones pandémicas. Como una especie de protección mágica que nos librará del virus, incluyendo a aquellos que no se han vacunado. Pero, ¿sabemos realmente qué es y cómo funciona?
El término “inmunidad de grupo” lo acuñaron hace casi 100 años W. C. Topley y G. S. Wilson. Inicialmente se planteó como posible hipótesis para explicar por qué una infección bacteriana en ratones se diseminaba de forma diferente en función de la proporción de ejemplares inmunizados artificialmente para el experimento. Más despacio cuanto más individuos inmunizados.
 Extracto de la publicación de . W. C. Topley y G. S. Wilson.
Extracto de la publicación de . W. C. Topley y G. S. Wilson.Protección indirecta del grupo
Antes de nada conviene recordar que la inmunidad o protección natural frente a una enfermedad infecciosa se adquiere cuando, tras pasar la enfermedad, nuestro cuerpo queda preparado para responder ante la próxima exposición al microorganismo. Pero también podemos alcanzarla tras recibir una vacuna
Pues bien, actualmente, algunos autores hablan de “inmunidad de rebaño o de grupo” para referirse a la proporción de personas inmunizadas entre todos los individuos de una población. Aunque lo más frecuente es usar el término para referirse a la protección indirecta contra la infección que se confiere a los individuos susceptibles cuando existe una proporción suficientemente grande de individuos inmunes en una población.
Hay otros conceptos interesantes que conviene manejar si hablamos de inmunidad. Por ejemplo, para que se propague una enfermedad suele ser necesario que un porcentaje concreto de la población la contraiga. Es lo que se conoce como proporción umbral. Si la proporción de la población que es inmune a la enfermedad supera este umbral, es de suponer que la diseminación de la enfermedad disminuirá.
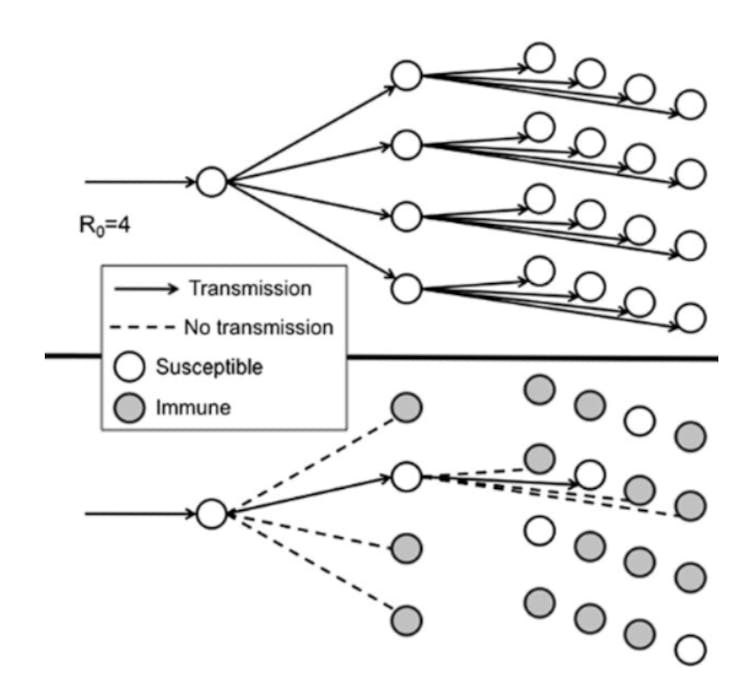 Dinámica de transmisión entre individuos suceptibles y contagiados. Extraído de
Dinámica de transmisión entre individuos suceptibles y contagiados. Extraído de
https://academic.oup.com/cid/article/52/7/911/29907.
Claro que en la práctica no resulta tan sencillo. La heterogeneidad de las poblaciones lo complica un poco. Así, dependiendo de la prevalencia de la inmunidad ante un patógeno, la introducción de un individuo infectado en un grupo conducirá a diferentes resultados. Si ningún individuo ha sido expuesto previamente, el patógeno se propagará de una manera incontrolada. Sin embargo, si una fracción de la población tiene inmunidad a ese mismo patógeno, la transmisión se frenará.
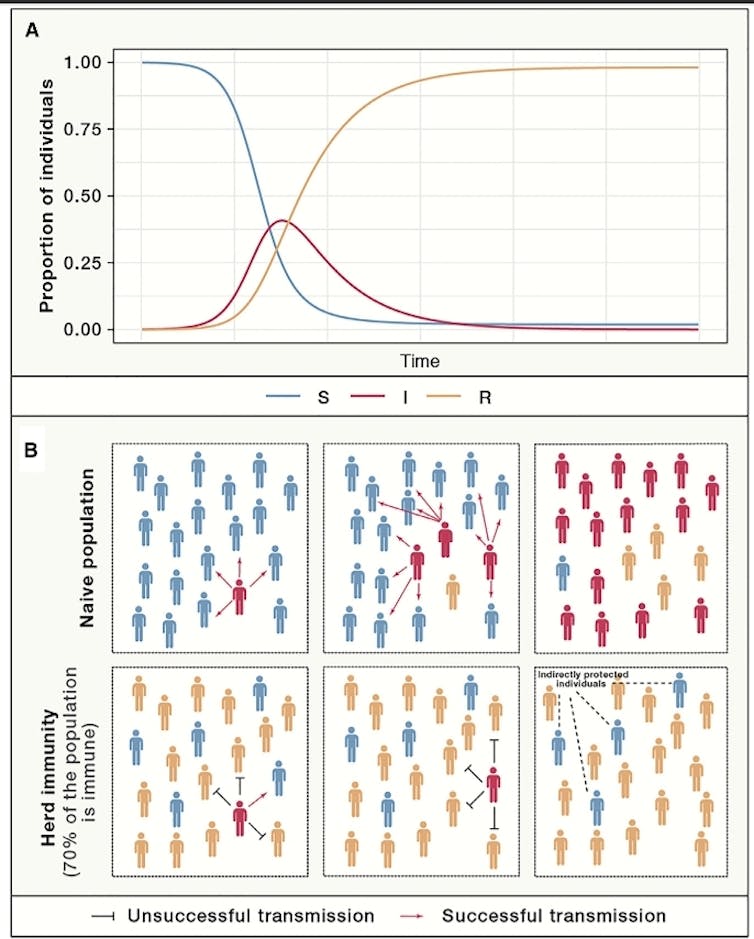 Representación esquemática de la dinámica de propagación de la enfermedad. Extraído de Immunity. 2020 May 19;52(5):737-74.
Representación esquemática de la dinámica de propagación de la enfermedad. Extraído de Immunity. 2020 May 19;52(5):737-74.Más números: umbral de inmunidad colectiva y R0
Si el número de individuos susceptibles es muy bajo, entonces el patógeno no puede propagarse bien y su prevalencia disminuirá. El punto en el que la proporción de individuos susceptibles cae por debajo del umbral necesario para la transmisión se conoce como umbral de inmunidad colectiva. A partir de ahí, los individuos susceptibles, aún sin ser infectados ni vacunados, se benefician de la protección indirecta contra la infección.
Este umbral de la inmunidad grupal depende de R0 o número de reproducción básico, que se refiere al promedio de infecciones secundarias causadas por un solo individuo infeccioso introducido en una población completamente susceptible.
Por ejemplo, si consideramos un patógeno hipotético con un R0 de 4, en promedio, un huésped infectado infectará a otros cuatro durante el período infeccioso, asumiendo que no existe inmunidad en la población. Cuanto más transmisible es un patógeno, mayor es su R0 asociado y mayor es la proporción de la población que debe ser inmune para bloquear la transmisión sostenida.
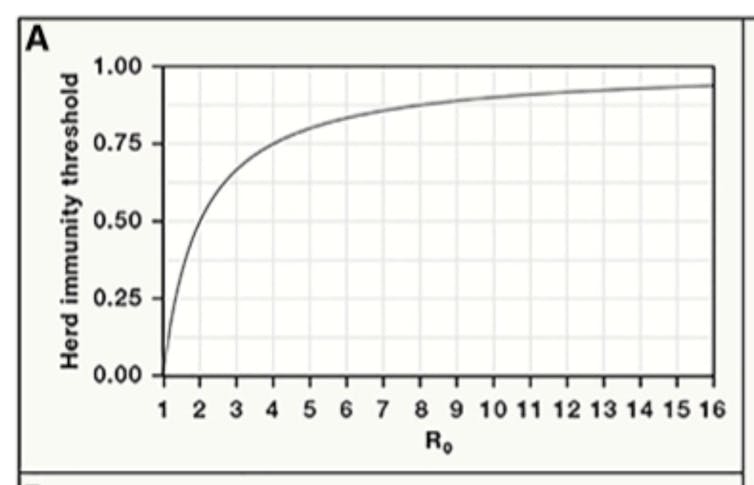 Representación gráfica de la relación entre R0 y % umbral de inmunidad de grupo.
Representación gráfica de la relación entre R0 y % umbral de inmunidad de grupo.Un parámetro similar, importante para comprender la inmunidad a nivel de población, es el número de reproducción efectiva (Re o Rt). Se define como el promedio de casos secundarios generados por un solo caso índice durante un período infeccioso en una población parcialmente inmune. A diferencia de R0, no asume que la población sea completamente susceptible. En consecuencia, variará según el estado inmunológico, que cambia dinámicamente a medida que se desarrolle un brote epidémico o una campaña de vacunación.
Últimamente, el objetivo de los programas de vacunación es alcanzar un valor de Re< 1. Porque en ese punto la proporción de la población con inmunidad supera el umbral de inmunidad colectiva. Y porque, como no se puede mantener la propagación de patógenos, disminuye el número de individuos infectados.
Incertidumbres
Naturalmente, no todo es blanco o negro. Hemos dado por sentado que las poblaciones son homogéneas o que todos los individuos desarrollan una inmunidad esterilizante. Pero en el mundo real estos supuestos epidemiológicos pueden no cumplirse.
Además, R0 depende tanto del agente infeccioso como de la población en la que circula. Así, un mismo patógeno tendrá varios valores R0 dependiendo de las características y la dinámica de transmisión de la población que experimenta el brote. Por tanto, el umbral de inmunidad de grupo variará entre poblaciones.
Adicionalmente, para cualquier enfermedad infecciosa, la transmisibilidad depende de muchos factores como la densidad y estructura de la población, o las diferencias en las tasas de contacto entre los grupos demográficos. Todos estos factores afectarán directa o indirectamente a R0 y, en consecuencia, al umbral de inmunidad colectiva.
Y sobre todo, recordemos que el comportamiento humano puede cambiar y cambia.
¿Qué podemos esperar de la inmunidad de grupo en COVID-19?
Mucho se ha hablado del umbral de inmunidad de grupo para el COVID-19, con datos dispares y no siempre en la misma línea. Y con bastante recurrencia al ya famoso 70%.
Sin embargo, hay mucha incertidumbre aún. Estos son algunos factores que convierten en terreno movedizo las certezas respecto a inmunidad de grupo en la COVID-19:
- Reducción de la transmisión por parte de las vacunas actuales: a priori no son vacunas esterilizantes y el umbral de inmunidad de grupo puede verse comprometido si las vacunas no cortan la transmisión. Aunque datos recientes nos hacen pensar que en buena medida si reducen la transmisión (previenen enfermedad asintomática).
- Reinfecciones: aunque el riesgo no es 0, sí que parecen muy improbables.
- Vacunación global desigual: muchos países vacunan mucho y rápido pero otros (además muy poblados) ni siquiera reciben vacunas.
- Variantes: A día de hoy no se sabe bien qué impacto tendrán, pero como algunas parecen más transmisibles, obviamente esto influirá en R0 y por tanto en el umbral de inmunidad de grupo. Por el momento no parece que haya variantes de escape a las vacunas ni se espera que las haya a corto plazo.
- Duración de la inmunidad: sabemos que los que han padecido la enfermedad disponen en mayor o menor medida de una inmunidad protectora. Pero aún desconocemos cuál será su duración. Aunque hay datos que apuntan a que será muy prolongada.
- Comportamiento humano: aunque se vayan vacunando más y más personas, el problema surge cuando comienza a aumentar la interrelación social, condición que puede modificar la ecuación de la inmunidad de rebaño, ya que ésta descansa, en parte, en cuántas personas se exponen al virus.
- Rechazo a las vacunas. Esto no es baladí y se manejan ya tantos por ciento de rechazo nada despreciables. La misma OMS lo define como un problema de salud pública grave.
Reflexión final
Como reflexión final, y a la vista de los conocimientos actuales, alcanzar la inmunidad de rebaño sólo mediante la vacunación puede ser un objetivo demasiado ambicioso. La aparición de variantes más transmisibles, el levantamiento de medidas no farmacológicas de prevención y la capacidad de cortar la transmisión de las altísimamente efectivas y seguras vacunas actuales serán determinantes.
Puede que en lugar de inmunidad de grupo, debamos hablar de controlar funcionalmente la epidemia. Y, por supuesto, la mascarilla va a formar parte de nuestro arsenal de complemento durante algún tiempo más bien prolongado. En todo caso, igual es un poco pronto para asegurarlo.
Antonio Gutiérrez Pizarraya, Investigador Doctor y Epidemiólogo. UGC Farmacia. Hospital Universitario de Valme., Escuela Andaluza de Salud Pública
Este artículo fue publicado originalmente en The Conversation. Lea el original.
- Me gusta 1
- Me encanta 0
- Me divierte 0
- Me asombra 0
- Me entristece 0
- Me enoja 0

